Lesiones Musculares
1. ¿Qué son?
Se caracterizan porque son patologías difíciles de tratar, con recaídas frecuentes y se dan en deportes que precisen aceleraciones rápidas (velocistas, futbolistas). Afectan básicamente a los músculos flexores de la rodilla y su evolución no sólo depende de la cantidad del músculo lesionado, sino de la localización dentro del músculo o del deporte practicado. Existen básicamente tres tipos de lesiones (Figura1):
– Grado I: elongación (sobreestiramiento de todo un músculo sin llegar a ocasionar un daño anatómico. No produce hematoma y el periodo de recuperación es corto), contractura (incremento de la tensión del músculo en estado de relajación tras un esfuerzo prolongado).
– Grado II: rotura fibrilar (interrupción en la continuidad de un grupo de fibras musculares que ocasiona una hemorragia local y la consiguiente respuesta reparativa).
– Grado III: rotura muscular (mismo cuadro anterior, pero afectando a un número importante de fibras o a todo el músculo).
2. ¿Cuál es su causa?
La causa básica de la lesión es una falta de coordinación entre la musculatura flexora y extensora que puede deberse a:
– Factores individuales: sexo, edad, fragilidad constitucional.
– Focos infecciosos locales: dentarios amigdalares etc.
– Errores higiénico-dietéticos: alimentación e hidratación inadecuada, no realizar descanso físico, abuso de tabaco y alcohol.
– Mala protección al clima del entorno.
– Calzado deportivo inadecuado.
– Falta o errores en el entrenamiento.
– Falta o errores de calentamiento y estiramiento.
– Sobreesfuerzos.
3. ¿Cuáles son los síntomas?
– Elongación / contractura: dolor que en muchas ocasiones no impide continuar con el deporte y que se inicia en una carrera o salto.
– Rotura fibrilar: Dolor agudo punzante que impide la práctica deportiva. El estiramiento pasivo y la contracción contra resistencia son dolorosas.
– Rotura muscular: dolor importante con caída al suelo. El músculo no puede efectuar la función. Se puede palpar un hachazo
4. ¿Cómo se diagnostica?
En la mayoría de las ocasiones con el interrogatorio y la exploración es suficiente. Cuando el cuadro es más grave requerirá una ecografía o una resonancia nuclear magnética
5. ¿Cómo se trata?
El tratamiento se divide en tres fases:
Primera fase: orientada a la reabsorción del hematoma y zonas necróticas.
Segunda fase: encaminada a la orientación de las fibras regeneradas mediante estiramientos mecánicos prudentes.
Tercera fase: dedicada al fortalecimiento de la cicatriz y la reincorporación progresiva al deporte.
Toda lesión muscular implica la siguiente conducta terapéutica sistemática:
- Aplicación de frío local: hielo envuelto en un paño, no aplicado directamente sobre la piel, en periodos de 15 minutos, varias veces al día.
- Reposo de la zona, descarga de la extremidad inferior.
- Vendaje compresivo.
- Antiálgicos y decontracturantes.
- Si se demuestra la existencia de un hematoma delimitado y si su tamaño es llamativo puede precisar su evacuación por punción.
- Antiinflamatorios solamente a partir del 5º al 7º día.
- Inicialmente el masaje está prohibido en la zona lesionada. Puede ser útil en las zonas distantes al foco de la lesión para relajar el resto del muslo o para el drenaje a distancia de la lesión y siempre realizado por manos expertas.
- A partir de los 5 días termoterapia antiinflamatoria sobre todo con ultrasonidos y se puede iniciar el masaje superficial.
- Cuando la palpación del músculo, el estiramiento y la contracción se hacen indoloras se puede empezar con los estiramientos pasivos y los ejercicios de potenciación muscular.
- Metodología rigurosa en la reanudación de las actividades a partir del 20º día con músculo no doloroso al estiramiento pasivo:
- 1. Andar.
2. Carrera continua.
3. Progresión paso corto sin cambios de ritmo.
4. Velocidad paso largo.
5. Carrera corta y rápida..
6. Cambios de ritmo.
7. Salto, golpeos de balón.
- 1. Andar.
- Nunca iniciar carrera con dolor aunque sea mínimo
- En caso de cicatrices dolorosas, pueden ser útiles las infiltraciones.
PERIODO APROXIMADO DE CURACIÓN
- Contractura: 7-10 días.
- Rotura fibrilar: 2-4 semanas.
- Rotura muscular: 6-12 semanas.
6. ¿Cuál es su prevención?
- Evitar sobrecargas innecesarias.
- Realizar masajes de relación tras la competición.
- Potenciación muscular.
- Estiramiento muscular.
- Descanso oportuno.
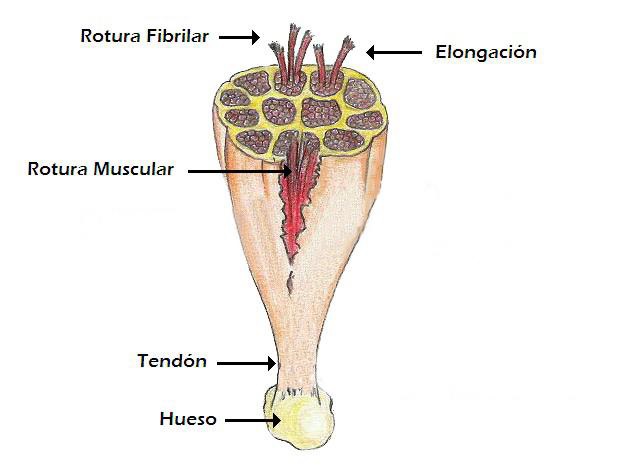 |
| Figura 1: tipos de lesiones musculares. |


Comentarios recientes